Болевые ощущения в пояснице, отдающие в ногу, встречаются довольно часто. С этим сталкиваются люди с патологиями позвоночника. Некоторые из них имеют неврологический характер, например, корешковый синдром. В большинстве случаев он является следствием какого-либо заболевания, поэтому своевременная диагностика и правильно подобранное лечение помогут избавиться от этого недуга.
Что такое корешковый синдром?
Корешковый синдром, или радикулопатия – это совокупность симптомов, появляющихся в результате защемления нервов, отходящих от спинного мозга. Чаще всего это явление наблюдается в области поясницы и крестца.
Сдавливание нервов может проявляться по-разному, что зависит от локализации патологии. Обычно синдром характеризуется болевыми ощущениями в шее, пояснице, грудине, а также в конечностях. Нередко боль может ощущаться и в области внутренних органов, таких как желудок или сердце.
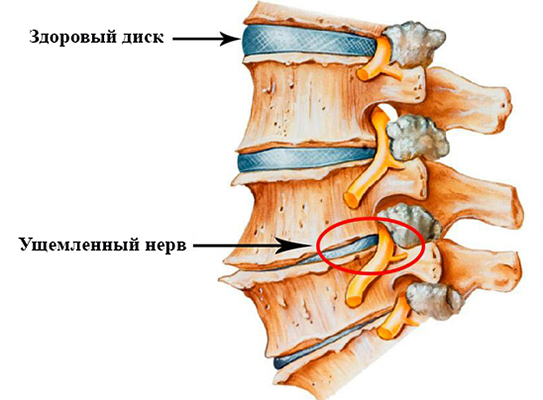
Причины возникновения синдрома
Спинномозговые нервы представлены 31 парами, которые отходят от спинного мозга через межпозвоночные отверстия. Это пространство довольно маленькое, поэтому именно здесь чаще всего происходит сдавливание нервных корешков.
Причины возникновения корешкового синдрома могут быть самыми разнообразными. Разберём наиболее распространённые факторы появления:
- Межпозвоночная грыжа – это выпячивание пульпозного ядра, находящегося между позвонками. Именно его выход провоцирует ущемление нервов.
- Остеохондроз. Развивающаяся дегенеративная перестройка позвонков и межпозвоночных дисков приводит к ущемлению корешков и снижению обеспеченности тканей организма нервными клетками.
- Различные патологии и отклонения в развитии позвоночного столба.
- Воспаление межпозвоночных суставов, или спондилоартроз.
- Травмы и механические повреждения позвоночника.
- Гормональные сбои.
- Малоактивный образ жизни, отсутствие гимнастики и физических упражнений.
- Патологии с инфекционным началом, которые, так или иначе, приводят к повреждению костной и хрящевой тканей позвоночника.
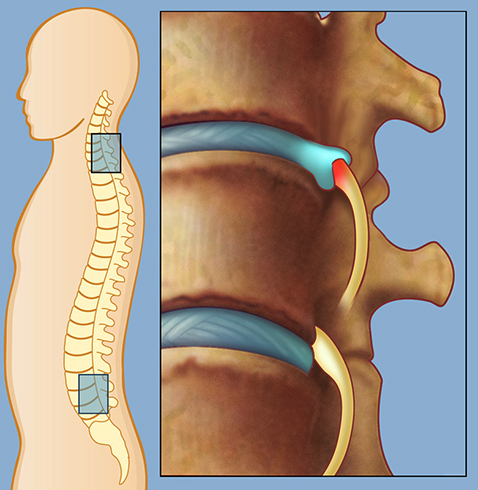
Симптомы корешкового синдрома
Основной симптом при защемлении нерва – болевой синдром. Обычно боль возникает по всему прохождения нерва. Например, при сдавливании седалищного нерва неприятные ощущения распространяются вдоль одной ноги от поясницы и ягодичной мышцы. Усиление неприятных ощущений происходит во время физической активности, неправильных движений и при подъёме тяжёлых предметов.

Некоторые пациенты отмечают «прострелы», когда боль отдаёт резкими неожиданными проявлениями в какой-либо области. Например, при развитии синдрома в поясничной области «стреляющий» симптом называют люмбаго. Здесь неприятные ощущения носят постоянный «ноющий» характер, временами усиливаясь при физическом перенапряжении.
Диагностические мероприятия
Для обеспечения благоприятного исхода и выздоровления следует точно диагностировать причину возникновения корешкового синдрома. С этой целью назначаются современные методы обследования, позволяющие вовремя выяснить всю клиническую картину. При жалобе пациента на перечисленные симптомы врач отправляет его на рентген в двух проекциях, МРТ и КТ предполагаемой поражённой области позвоночника.
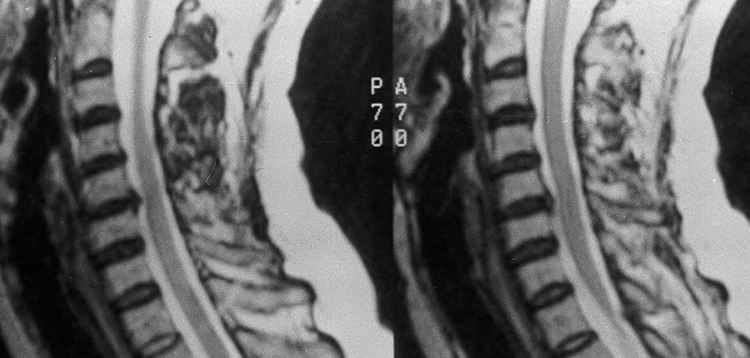
Особое внимание стоит уделить диагностике грудного отдела, так как названные симптомы могут являться следствием патологий внутренних органов и тканей.
Инфекционную природу синдрома определяют по наличию повышенной температуры, которая может распространиться и на очаг поражения.
Лечение при выявлении корешкового синдрома
Терапия при корешковом синдроме во многом зависит от выявленной причины патологии. Лечение стараются направить на избавление от основной причины возникновения.
Всем пациентам вне зависимости от природы появления заболевания прописывают строгий постельный режим на твёрдой поверхности. Например, можно лежать на полу или на постеленной доске поверх кровати.
Медикаментозная терапия:
- Обезболивающие препараты – кеторолак, кетанов, найз, баралгин. Их приём позволит снизить болевые ощущения.
- НПВС (нестероидные противовоспалительные препараты). Наиболее распространённые – диклофенак, ортофен, мовалис, напроксен и другие. Они положительно сказываются на уменьшении воспалительных процессов, а также избавляют от боли. Но стоит помнить, что длительный курс этих средств приводит к ряду нежелательных эффектов. При невозможности употреблять НПВС в виде таблеток рекомендуется использовать мази или гели.
- Миорелаксанты – средства, вызывающие расслабление мускулатуры. Отпускаются только по рецепту врача.
- Витамины группы B. Их приём приведёт улучшению протекающих процессов в нервных клетках и тканях.
- Хондропротекторы – средства, восстанавливающие и препятствующие разрушению хрящевой ткани суставов. К ним относят хондроитинсульфат, глюкозамин и гиалуроновую кислоту. Нелишним будет употребление коллагена и желатина.
К дополнительным методам лечения относят выполнение специальных упражнений для позвоночника, мануальную терапию, физиотерапевтическое лечение и иглотерапия.
В тяжёлых случаях для выздоровления может потребоваться оперативное вмешательство. Например, при защемлении нервного корешка вследствие развития межпозвоночной грыжи или протрузии.
Профилактические мероприятия
Во избежание развития корешкового синдрома следует придерживаться простых рекомендаций:
- Держать своё тело в тепле, особенно область шеи и поясницы.
- Не запускать острые и хронические инфекционные и вирусные болезни.
- Заниматься спортом, лёгкой физической активностью, больше двигаться.
- Придерживаться правильного сбалансированного питания.
- Исполнять правила личной гигиены.
Чем опасен корешковый синдром?
Вовремя не диагностированный и невылеченный корешковый синдром может стать фактором развития более глубоких и опасных дегенеративных процессов позвоночного столба и прилежащих тканей. Это может привести к утрате функций спинномозговых нервов.
Результатом таких явлений могут стать следующие последствия:
- Инвалидность вследствие развития парезов, не поддающихся лечению.
- Снижение чувствительности тканей и кожных покровов – гипестезия.
- Сакроилеит, или сакральная каудопатия – тазовое расстройство, возникающее в результате воспаления крестцово-подвздошной области.
- Глубокие нарушения могут привести к атрофии мышечной ткани в области иннервации поражённого нерва.
Благоприятный исход будет зависеть от таких факторов, как тяжесть первичного заболевания, степень сдавливания нерва, своевременность и правильность подобранного лечения.