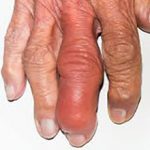
Ревматические заболевания протекают хронически со сменой фаз ремиссии и обострения. Беременность – период, когда организм женщины становится максимально уязвимым не только к внешним воздействиям. Это триггерный (пусковой) фактор для формирования новых болезней и обострения уже имеющихся. Но это касается не всех патологий. Речь пойдет о том, как меняется течение ревматоидного артрита в этот период, влияет ли он на возникновение осложнений со стороны матери и плода.
Причины
Этиологические факторы появления ревматоидного артрита не раскрыты. Обсуждалось изначально, что это заболевание – результат перенесенной туберкулезной инфекции. Бактериальная теория была довольно популярна. Но в современных условиях она не нашла своего подтверждения.
Акцент на вирусных агентах – следующий этап развития взглядов на этиологию ревматоидного артрита. Активно обсуждается вероятность участия антигенов вируса Эпштейн-Барр в патогенезе болезни. Инфицирование хламидиями, микоплазмами говорит скорее о реактивном артрите, чем об описываемой патологии.
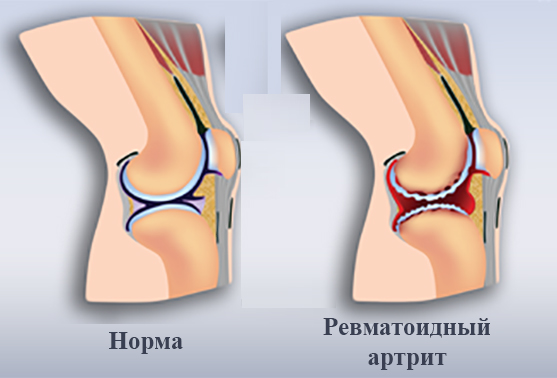
Наследственный фактор четко прослеживается в семьях, где есть больные ревматоидным артритом. Его морфологическая основа – носительство гена HLA-DR1 и HLA-DR4.
Симптомы
Главное клиническое проявление ревматоидного артрита – суставной синдром. Что входит в это понятие?
- Болевые ощущения в одном или нескольких суставах. Как правило, это мелкие суставы кистей или стоп.
- Отечность и припухлость. Область сустава становится деформированной, контуры сглаживаются.
- Наличие покраснения кожи над пораженными суставами.
- Ограничение движений, чаще возникающее утром. Этот симптом называется утренней скованностью.
Кроме проявлений со стороны суставов на более поздних стадиях присоединяются признаки патологии мышц, связок, костей и внутренних органов. На первом месте – миопатии. Мышцы становятся болезненными, атрофируются. Межкостные промежутки на кистях и стопах становятся все более очевидными.

Из-за поражения околосуставных тканей и структур возникает деформация и дефигурация пораженной области. Известны такие варианты, как «ласты моржа», «шея лебедя», пальцы по типу «лорнеток», «пуговичной петли».
Внутренние органы поражаются со временем. Возможны следующие состояния:
- Нарушения ритма сердца.
- Артериальная гипертония.
- Альвеолит (воспаление терминального отдела респираторного тракта легких)
- Нефрит (поражение клубочкового аппарата почек, интерстициальной ткани).
При адекватном лечении все перечисленные клинические ситуации обратимы.
Особенности
Беременность является протективным фактором при ревматоидном артрите. Это означает, что риск обострений минимальный. Клинические проявления снижаются с самого первого семестра беременности.
Уменьшается количество обострений, они становятся менее выраженными. Суставы менее отечные, не столь длительна утренняя скованность. Но обратная ситуация наблюдается у многодетных матерей. Здесь риск интенсификации течения суставной патологии увеличивается.

В первые три месяца после родов сохраняются описываемые тенденции. Но далее частота обострений снова увеличивается, как и до беременности.
Возможные осложнения
На течение беременности ревматоидный артрит практически не влияет. Риск выкидыша и преждевременных родов минимальный. То же касается родоразрешения с помощью кесарева сечения.
Гестозы, протеинурия беременных, эклампсия и преэклампсия выявляются при ревматоидном артрите с той же частотой, что и у женщин без заболевания.
Влияние на плод
При отсутствии обострения в течение всего периода гестации без отягощенного акушерского анамнеза в срок рождается в большинстве случаев здоровый доношенный ребенок. Лечение кортикостероидами при умеренной и высокой степени активности артрита может привести к рождению недоношенного ребенка.
Задержка развития плода встречается ровно с такой же частотой, как и у женщин без ревматоидного артрита. В целом можно сказать, что влияние на плод такого фактора, как ревматоидный артрит, минимально.
Лечение
Алгоритм ведения беременной пациентки с ревматоидным артритом зависит от степени выраженности воспалительного процесса. При стойкой ремиссии женщины не проявляют жалоб со стороны суставов. Поэтому описываемая клиническая ситуация не требует назначения ни базисных, ни симптоматических препаратов.
Низкая степень активности обострения проявляется болями, отечностью и скованностью в одном или 2-3 суставах. Изолированный болевой синдром требует назначения неселективных НПВС. Для этих целей отлично подходит Парацетамол (максимальная безопасная суточная доза – 4 грамма). При моноартрите, ситуации, когда воспален один сустав, рекомендуется внутрисуставное введение глюкокортикоидных гормонов. Этот вид местной фармакотерапии – максимально безопасный в описываемой ситуации.
Воспаление более, чем в 2 суставах с отеками, покраснением, скованностью и болями требует интенсификации лечения. При олигоартрите назначают Гидроксихорохин (максимальная суточная доза – 400 мг), а также препарат глюкокортикортикоидного происхождения – Преднизолон. Рекомендуема дозировка – до 10 мг. Если воспалены более 2 суставов, речь идет о полиартрите. Степень активности расценивается как умеренная. Доза Преднизолона может быть повышена до 20 мг за сутки (4 таблетки).
Возникновение системных проявлений требует назначения Сульфасалазина и фолиевой кислоты. Суточная доза не отличается от среднетерапевтической – 2 грамма. До 30 недели беременности разрешено использовать для лечения биологические препараты. Но эта ситуация, как и любая другая, оговаривается с гинекологом, терапевтом и ревматологом.
Лечение базисными препаратами должно быть обсуждено с ревматологом. Однозначно запрещено лечение Метотрексатом, Аравой и Циклофосфамидом. Все остальные принципы лечения описаны выше.