Неправильный образ жизни, гиподинамия, травмы с возрастом часто приводят к появлению остеоартроза стопы. Болезнь проявляет себя воспалением и повреждением хрящевых тканей стопы вследствие долговременных болезнетворных воздействий. Недуг поражает любое из суставных сочленений стоп, но наиболее часто поражается сустав большого пальца ноги, называемый в просторечье «косточкой».
Что приводит к остеоартрозу стопы
Основной причиной появления болезней в области стопы являются негативные изменения хрящевой ткани в суставах, вызывающие их нездоровое разрастание и воспаление. При этом страдают как суставы, так и рядом расположенные ткани. Затрудняются обменные процессы в нижней части ног, что еще более усугубляет ситуацию.
Питательные вещества, кислород не поступают в достаточном количестве в пораженные ткани, а продукты метаболизма не выводятся. Все это усугубляет общую картину, ускоряет течение болезни. Стартовым отсчетом для начала болезни в организме человека может стать критическое накопление различных негативных факторов, таких как:
- Ожирение.
- Неправильная форма свода стопы (так называемые конская, пяточная, полые стопы), плоскостопие, косолапость.
- Ношение неверно подобранной обуви, причиняющей неудобства и тесной, зажимающей кровеносные сосуды.
- Чрезмерные физические нагрузки на ноги, в особенности перегрузка суставов стопы, например у танцоров.
- Травматическое воздействие.
- Наличие неблагоприятной наследственности, природная слабость хрящевой ткани.
- Неправильный образ жизни, несбалансированное питание.
- Эндокринные расстройства.
- Артриты разного характера.
- Постоянное переохлаждение ног.
Какую опасность несет заболевание остеоартрозом стопы
Страдающие остеоартрозом должны понимать, что излечиться в полной мере от него практически невозможно. Но зато можно значительно замедлить протекание дегенеративных процессов, особенно на начальной стадии заболевания.
Если оставить болезнь течь самотеком, то она может прогрессировать и переродиться в более серьезные недуги:
- Бурсит — воспаление синовиальных сумок сухожилий.
- Периартрит — воспаление околосуставных тканей.
- Синовит – воспалительный процесс во внутренней части сустава.
Прогрессирование этих болезней приносит сильную боль, из-за которой человек не сможет ходить.
Степени тяжести болезни
Патология суставных сочленений стоп развивается в три этапа, каждый из которых медленно, но неуклонно ухудшает состояние человека:
- Остеоартроз стопы 1-й степени. Характеризуется возникающими время от времени болевыми ощущениями в нижней части ног, особенно чувствующимися вечером, а также после долговременных физических нагрузок. Болезненность прекращается при отдыхе без каких-либо терапевтических процедур. Суставные сочленения не имеют деформаций, при этом большой палец уже немного отклоняется от нормального положения. Может появляться прихрамывание.
- Артроз стопы 2-й степени. Появляется ощутимый дискомфорт в суставах, причиняемый даже повседневной деятельностью. Появляется воспаление околосуставных тканей. Отклонение пальца в сторону становится хорошо заметным, головка первой плюсневой кости утолщена. Привычная обувь становится тесной, увеличивается размер ноги, в обувь невозможно вместить выпирающий сустав большого пальца ноги. Амплитуда движений большого пальца уже немного ограничена.
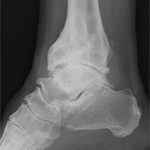
- Артроз стопы 3-й степени. Характеризуется наличием сильных болевых ощущений, которые не отступают после отдыха и беспокоят даже после приема обезболивающих анальгетиков. Происходит болезненное изменение формы не только пальца, но и стопы, которую больно использовать для опоры. Первый плюснефаланговый сустав значительно деформирован. Большой палец ноги опущен книзу, его амплитуда движений значительно ослаблена и возможна только вверх-вниз. Рентгенографическое исследование демонстрирует сильное сближение суставных тканей.
При наличии первых признаков заболевания, нужно немедленно приступать к лечению, поскольку впоследствии на это понадобится намного больше времени и сил, а результаты будут намного меньшими.
Симптоматика остеоартроза стопы
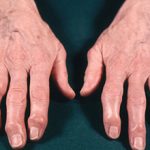
На начальном этапе заболевания ощущается небольшой дискомфорт, стопа припухает, при выполнении движений большой амплитуды может появляться хруст. Постепенно может появиться деформация суставов (узелки Гебердена), в особенности проявляющаяся на больших пальцах ног, как имеющих самые большие суставы. Появляются утолщения и уплотнения тканей, костные разрастания, вальгусная деформация и молоткообразные пальцы.
Обычно деформация в виде узелков проявляется симметричным образом, суставы вначале припухают, немного краснеют. Эти проявления проходят, не причиняя существенного дискомфорта и боли. Но, с прогрессированием патологии, пальцы ног становятся менее подвижными, в суставах более сильно проявляются боли и чувство жжения. Периоды обострения и ремиссии сменяют друг друга, без каких-либо действий со стороны пораженного болезнью человека.
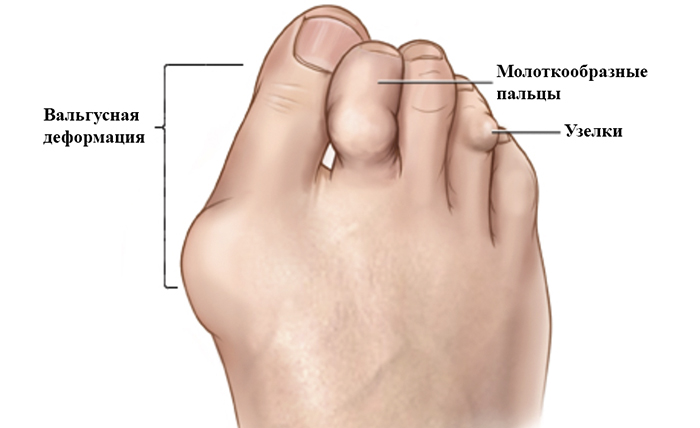
Диагностирование патологий стопы
Наличие деформирующего остеоартроза легко распознается по внешним признакам. Человек, имеющий деформирующие изменения в суставах стопы, имеет характерную, немного косолапую походку. Чтобы уменьшить болезненные ощущения производиться подсознательное перераспределение нагрузки на внешнюю сторону стопы. Повышенное трение в месте выпяченной фаланги первого пальца приводит к образованию хорошо видимых мозолей.
Прогрессирующий остеоартроз легко диагностируется путем осмотра ног, пальпации и анализа жалоб.
Достоверно диагностировать болезнь уже на начальном этапе можно с помощью проведения рентгенографического исследования, компьютерной томографии или магнито-резонансной томографии. Кроме того, проводятся общие лабораторные анализы, определение минеральной плотности костной ткани (денситометрия).
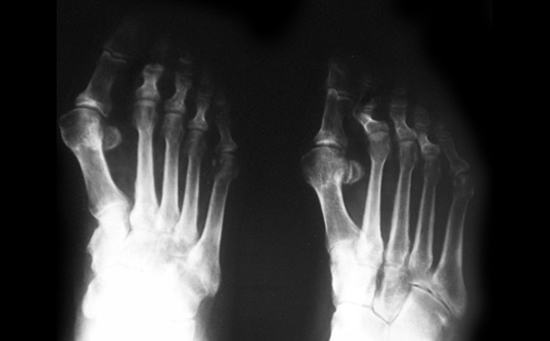
При диагностике изучают факторы риска, такие как:
- Возрастные изменения, наличие сбоев в гормональной системе, различные отклонения от нормы.
- Наличие предшествующих травм, недостаточный мышечный тонус, отклонения в строении суставов.
- Лишний вес, суставные перегрузки, спортивное переутомление, неблагоприятные профессии.
Различают первичный остеоартроз (возникший самостоятельно), вторичный (возникший из-за болезней, травм, воспалений), а также полиартроз (как часть общего заболевания многих суставов в организме).
Способы устранения патологий стопы
Лечение патологии суставных сочленений стопы должно производиться комплексно, с целью обеспечения понимания больным природы болезни, полного снятия болевых ощущений, полноценного восстановления суставов, всех двигательных функций, а также остановки или замедления дальнейшего развития дегенеративных процессов для улучшения качества жизни.
При лечении учитывают факторы риска, интенсивность боли, наличие воспалений, выраженность нарушений, их локализацию, а также пожелания пациента.
При лечении остеоартроза стопы применяют консервативные либо оперативные методы лечения.
На начальном этапе заболевания эффективно применение физиотерапевтических способов. Их мягкое воздействие улучшает кровообращение, проницаемость мембранных оболочек клеток, способствует активизации процессов восстановления, снимает воспаление, отеки.
Терапия медикаментами заключается в применении таких средств:
- Анальгезирующая, противовоспалительная группы (анальгетики и местные обезболивающие, мовалис, диклофенак, пироксикам, индометацин, кетопрофен, бутадион и их производные).
- Антиоксидантная группа (токоферол, витамины В и С, тиоктовая кислота, мексидол).
- Улучшающие работу кровеносной системы (трентал, теоникол, актовегин, никотиновая кислота).
- Хондропротекторы для восстановления хрящевых тканей (гликозамин, хондроитин, гиалуроновая кислота, алфлутоп, диацерин, пиаскледин, терафлекс, артрофлекс, структум, хондролон).
При необходимости, в экстренных случаях, для купирования белезненных ощущений и воспалительных процессов могут применяться инъекции стероидных средств (кеналога, дипроспана, гидрокортизона, флостерона, целестона, метипреда).
При умеренных деформациях плюснефалангового сустава полезно применять мази, ванночки с бишофитом, компрессы димексида, медицинскую желчь, мази с нестероидными средствами, с мягким противовоспалительным, обезболивающим действием.
Хорошие результаты дает комплексное использование таких методов:
- Физиотерапия: электрофорез, фонофорез, ультравысокочастотную терапию, магнитотерапию, лазерное воздействие, обработка ультразувуком, ультрафиолетом, грязелечение, ударно-волновая терапия.
- Выполнение комплексов специальной гимнастики, массажа способствует повышению мышечного тонуса, улучшению кровообращения, прекращению отечности и болей.
- Средства народной медицины позволяют мягко уменьшить болевые проявления. Обычно применяют ножные ванны с теплыми отварами таких трав, как душица, мята, фиалка, чабрец, можжевельник, багульник, сенная труха. Улучшению микроциркуляции крови в стопе также способствуют прогулки босиком по песку, рыхлой земле, прикладывание листа лопуха к суставу, гирудотерапия.
- Приведение в норму рациона питания для увеличения поступления полезных веществ в хрящевую ткань. Это коллагеносодержащие продукты (холодец, желеобразные блюда), жирная рыба, нежирное мясо, всевозможные виды ягод, фруктов, овощей. Необходимо прекратить употребление газированных напитков, алкоголя, значительно сократить в рационе мучные продукты, сладости.

При более серьезных патологических изменениях, характерных для 2-й и 3-й степеней заболевания применяют обездвиживание стопы гипсовым сапожком, оперативные методы лечения:
- Проведение артропластической операции путем создания выправляющих элементов из дополнительных тканей или резекции (отсечения) поврежденного участка.
- Проведение эндопротезирования путем замещения дефектного сустава на искусственный эндопротез.
Профилактические меры воздействия
При желании любой человек может приостановить прогрессирование болезни и не допускать ее обострения.
Для этого нужно:
- Придерживаться здоровых рекомендаций и традиций в организации жизненного уклада, прекратить курение, употребление спиртных напитков.
- Излечиться от хронических инфекций.
- Носить удобную ортопедическую обувь с каблуками не выше четырех сантиметров.
- Привести вес в норму, постоянно его контролировать.
- Правильно питаться, разнообразить рацион питания, обогащая его минеральными веществами и витаминными комплексами, ограничить потребление соли.
- Пить достаточно чистой воды на протяжении дня.
- Постоянно поддерживать мышцы в тонусе, разминаться, избегать сидячей статики.
- При появлении травм немедленно их лечить, периодически проходить осмотры у специалистов.
При правильном выполнении профилактических мер, можно предотвратить развитие болезни, добиться стойкой долговременной ремиссии, практически забыть о наличии болезни.