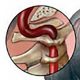
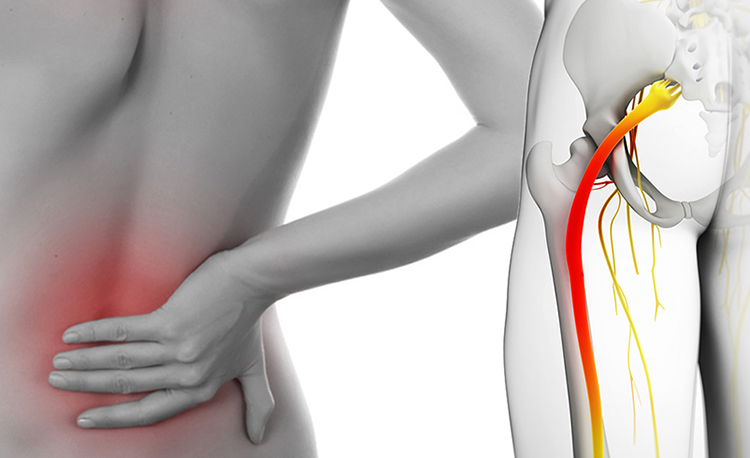
Ишиас — это группа заболеваний седалищного нерва.
Немного об анатомии
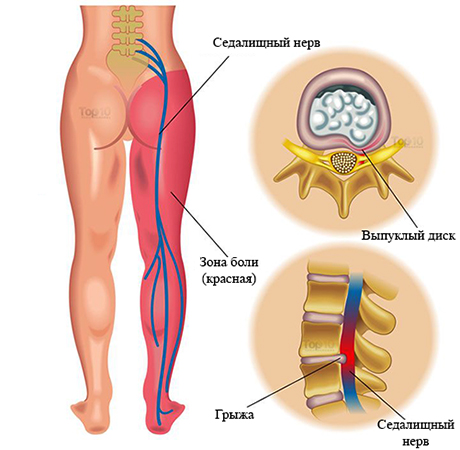
У человека это самый крупный периферический нерв, который образован волокнами от поясничного (поясничные корешки L1-L4) и крестцового сплетения (нервные корешки L5-S4). Из полости таза нерв выходит через седалищное отверстие тазовой кости на ягодицу под грушевидной мышцей, а сверху прикрыт крупной ягодичной мышцей.
Затем по задней поверхности бедра доходит до подколенной ямки, где расходится на две части и формирует большеберцовый и малоберцовый нервы, в верхней части икроножной мышцы эти нервы отходят друг от друга и каждый имеет своё анатомическое расположение:
- Малоберцовый – огибает головку малоберцовой кости и расположен очень поверхностно, далее по внутренней поверхности голени в малоберцовой мышце доходит до голеностопного сустава, где вновь делится на мелкие ветви и иннервирует внутреннюю поверхность стопы;
- Большеберцовый – проходит в глубине икроножной мышцы в центре голени, доходит до лодыжки и с наружной стороны стопы разветвляется на более мелкие ветви и контролирует другие мелкие мышцы стопы.
Таким образом, обращает на себя внимание, что седалищный нерв длинный по протяженности, толщина его в области ягодицы доходит до 10 мм, уровень его поражения может быть различным и от этого, будет зависеть клиническая картина его поражения.
Причины поражения седалищного нерва
Верхний уровень поражения – верхний ишиас – пагубное воздействие на нервные корешки оказываю проблемы в области позвоночника:
- Остеохондроз.
- Спондилёз.
- Спондилит.
- Процессы в области мышц спины,
- Заболевания внутренних органов малого таза.
Средний ишиас – провоцируется проблемами в области ягодицы и бедра.
Нижниий ишиас – развивается в результате поражения сплетения после его разделения на нервы нижней конечности.
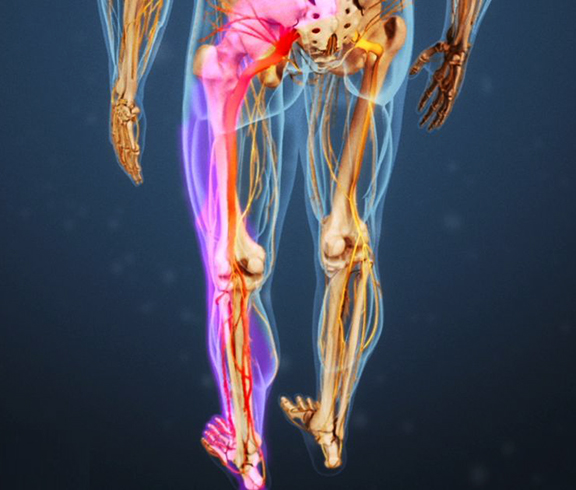
В зависимости от причин его повреждения, выделяют:
Первичный ишиас, т.е. непосредственное поражение самого седалищного нерва в результате:
- Травмы костей таза и позвоночника, и повреждение костными отломками или сдавливание между ними.
- Интоксикации и отравления химическими и лекарственными веществами, чаще всего это пагубное влияние алкоголя.хронические интоксикации мышьяком и свинцом на промышленных предприятиях (профессиональные заболевания),
- Заболевания обмена веществ – сахарный диабет, заболевания почек с повышением в крови уровня креатинина и мочевины.
- Инфекционные заболевания – туберкулёз, СПИД, сифилис и др.
- Случайные повреждения при инъекциях, когда укол делается не в верхний наружный квадрат ягодицы, а ниже и глубоко,
- Воздействие холода и сырости (работа в неблагоприятных условиях, если сидеть на холодном месте).
Вторичное повреждение его за счёт процессов в близлежащих анатомических структурах:
- Мышцы таза и поясничной области.
- Онкологические процессы костей в этих областях.
- Заболевания рядом расположенных внутренних органов (почки, мочевой пузырь, матка и яичники)
- Врождённые аномалии малого таза и брюшной полости.
Клинические проявления
Болевой синдром является ведущим, имеет разнообразный характер проявлений от острых и внезапных болей до, хронических и ноющих.
В зависимости от уровня поражения седалищного нерва, боль может локализоваться:
- В спине – люмбалгия,
- В поясничном отделе с иррадиацией в ягодицу и по задней поверхности бедра – люмбоишалгия (часто появляется при поражении межпозвонкового диска – грыжа или протрузия),
- Только в области ягодицы – ишалгия, при синдроме грушевидной мышцы.
Нарушение статодинамической функции позвоночника, при этом появляется сколиоз (искривление позвоночника, как защитная реакция). Вершина кривизны может быть направлена как в здоровую сторону (при поражении нерва на уровне ягодицы) так и в больную (чаще при корешковых нарушениях в области поясничных и крестцовых позвонков).
При ходьбе больной прихрамывает и подтягивает больную ногу, т. к. больно на неё наступать, старается опереться на что-нибудь, если стоит, в тяжелых случаях при грыжах диска больших размеров, облегчает своё состояние в колено локтевом положении «на четвереньках». Ограничены наклоны тела.
Двигательные нарушения в виде непроизвольных подёргиваний отдельных мышечных волокон на ноге, судорожных стягиваний задней группы мышц бедра и голени, вплоть до развития периферического пареза большого пальца стопы – при корешковых нарушениях.
Может страдать вся стопа – при ходьбе «шлёпает» или «петушиная походка», не может встать на пятку при невропатии малоберцового нерва, а при поражении больщеберцового нерва не может опираться на носок.
Рефлекторные нарушения: снижение или полное выпадение ахиллового рефлекса на стопе.
Трофические нарушения в виде уменьшения объёма и формы мышц на ноге (чаще икроножная мышца голени) и стопе — гипотрофии или атрофии.
Сосудистые нарушения: больная нога становится холодней на ощупь, мёрзнет, меняется цвет кожи от побледнения до тёмной окраски. Очень редко, но появляются раны на пальцах стоп и в области лодыжки – трофические язвы.
Диагностика
- Оценка жалоб, детализация характера боли и других проявлений на момент обращения за медицинской помощью.
- Сбор анамнеза, т.е. выяснение времени и момента появления первых признаков болезни, чем или от чего зависят болевые ощущения, связь с движением и времени суток (боли по утрам или ночные). Возможность повышения температуры тела в ночное время, склонность к субфибрильной.
- Осмотр пациента для визуализации строения тела, формы позвоночника, есть или нет сколиоз, напряжение мышц спины и с какой стороны (мышечный дефанс).
- Пальпация паравертебральных мышц и мышц ноги, для выяснения болезненных точек, которые обычно болезненны в проекции места выхода седалищного нерва на ягодице, в подколенной ямке, по задней поверхности бедра и голени. Они имеют название тригерные зоны или точки Валле (место где нерв легко придавливается к кости или между волокнами мышечной ткани.
- Неврологический осмотр по определению рефлексов, болевой и тактильной чувствительности.
- Контрольный осмотр у гинеколога, уролога, по показаниям для более детального обследования – ревматолог, инфекционист. При подозрении на скрытую травму – травматолог.
Лабораторные методы:
- Общий анализ крови для исключения воспалительного процесса,
- Анализ мочи характеризует функцию почек.
- Биохимический анализ крови на определение уровня глюкозы. мочевины, креатинина, печёночные пробы, ревматологические пробы.
Рентгенография, магнитно-резонансная томография или компьютерная томография:
- Пояснично-крестцового отдела позвоночника в двух проекциях по показаниям с проведением проб для выяснения возможной нестабильности позвонков,
- Костей таза,
- При необходимости тазобедренных и коленных суставов.
Электромиография нижних конечностей для выяснения уровня поражения при чувствительных и двигательных нарушениях.
Лечение
Медикаментозное:
- Анальгетики, для симптоматического снятия боли – анальгин, темпалгин, седалгин, трамадол, как в виде растворов, так и таблетированные формы.
- Группа нестероидных противовоспалительных препаратов, для более специфического лечения в виде таблеток, мазей, инъекций, свечей.
- Витамины группы В, улучшают передачу нервного импульса – пиридоксин (В6), тиамина хлорид (В1), цианокобаламин (В12), мильгамма, тиогамма и др.
- Для улучшения кровоснабжения самого нерва и прилегающих тканей – никотиновая кислота, трентал, актовегин и их аналоги.
- Миорелаксанты, для снятия мышечного напряжения – мидокалм, баклофен, сирдалуд.

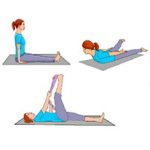
Немедикаментозное:
Физиотерапия как вариант местного воздействия для уменьшения болевого синдрома, нормализации мышечного тонуса, улучшения кровоснабжения:
- Магнитотерапия
- Электрофорез
- Ультразвук и др.
- При остром болевом синдроме желателен покой, ношение корсета при ходьбе или во время движения в транспорте, но не более чем 2 часа, затем нужно снять на 1-2 часа. Корсет нужно одевать только в положении лёжа на спине.
- Рефлексотерапия – корпоральная, аурикулотерапия, прижигание.
- Остеопатия и мануальная терапия.
- Подводное или сухое вытяжение строго по показаниям.
- Санаторно-курортное лечение в период ремиссии для профилактики обострений.
Осложнения
Ишиас не опасен для прогноза жизни, но может привести к осложнениям в виде:
- Нарушения функции тазовых органов в виде императивных позывов к мочеиспусканию и недержанию мочи
- Стойкого нарушения движений стопы
- Изменение осанки и походки
- Снижение возможности занятий спортом.
Профилактика
- Начинается с детского возраста в виде контроля правильной осанки.
- Умеренные физические и спортивные нагрузки.
- Общее закаливание организма.
- Облегчение физического труда на производстве за счёт механизации труда.
- Здоровое питание и исключение вредных привычек.
- Знание правил при подъёме и переносе тяжёлых предметов.
- Плавание в бассейне 2-3 раза в неделю по 30-40 минут.
- Занятия йогой.